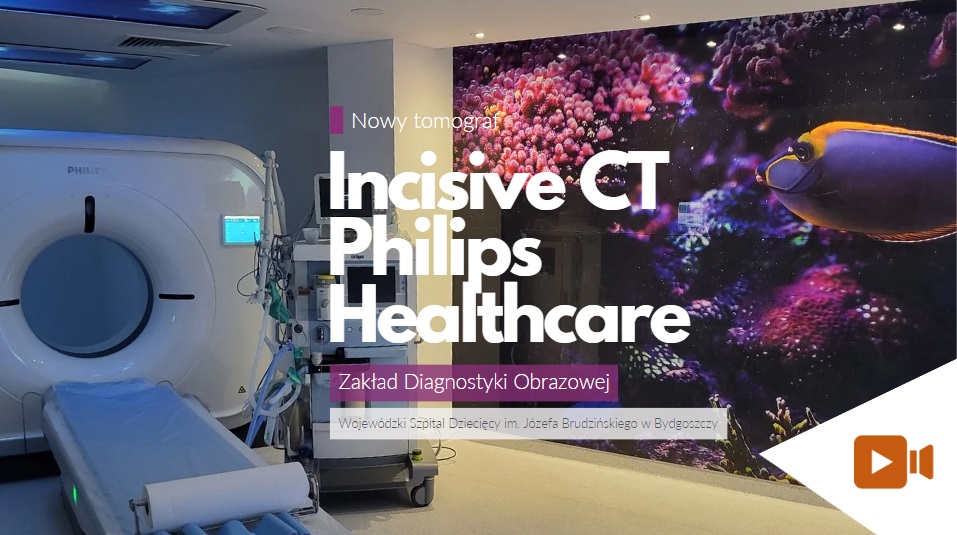
ZAKŁAD DIAGNOSTYKI OBRAZOWEJ
W ramach Zakładu Diagnostyki Obrazowej działają trzy pracownie – Rentgenodiagnostyki i Ultrasonografii, Rezonansu Magnetycznego oraz Tomografii Komputerowej. Wszystkie pracownie wyposażone są w najnowocześniejszą aparaturę rentgenowską, tomograf komputerowy, rezonans magnetyczny, aparaty USG. Posiadamy także densytometr, z którego korzysta Pracownia Densytometrii, działająca w naszym szpitalu. Wszystkie nasze aparaty posiadają niezbędne certyfikaty i zezwolenia na uruchomienie i stosowanie ich w Zakładzie. Aparaty poddawane są testom wewnętrznym co 1 miesiąc i testom specjalistycznym co najmniej raz w roku przez akredytowane laboratorium.
REALIZOWANE PROCEDURY
APARATY
Pracownia Rentgenodiagnostyki i Ultrasonografii
- aparat RTG firmy SIEMENS z cyfrowym bezprzewodowym przenośnym detektorem YSIO model F (Budynek B1, piętro 1)
- cyfrowy aparat RTG typu telekomando firmy SIEMENS AXIOM Luminos dRF (Budynek B1, piętro 1)
- aparat przewoźny (przyłóżkowy) DX-D 100 firmy AGFA (Budynek B1, poziom 0)
- mobilny system radiograficzny firmy SIEMENS Cios Fusion – ramię C (Budynek B1, poziom 0, Blok Operacyjny)
Pracownia Tomografii Komputerowej
- tomograf komputerowy firmy Philips Incisive CT (Budynek B1, poziom 0)
Pracownia Rezonansu Magnetycznego
- rezonans magnetyczny firmy SIEMENS MAGNETOM ESSENZA (Budynek B1, piętro 1)
Pracownia Densytometrii Klinicznej
- densytometr Prodigy Advance Full Size firmy GE Medical System Lunar (Budynek B1, poziom 1)
- densytometr HOLOGIC Horizon W firmy GE (Budynek B1, poziom 0)
REJSTRACJA NA BADANIA
Badania RTG
- tylko prawidłowo wypisane skierowanie jest podstawą do wykonania badania z użyciem promieniowania jonizującego – nie wykonujemy zdjęć RTG bez skierowania.
- badania RTG wykonujemy bez wcześniejszej rejestracji (możliwa rejestracja w dniu badania) – wyjątkiem są badania wymagające przygotowania pacjenta (badania kontrastowe, zdjęcia RTG jamy brzusznej, dolnych odcinków kręgosłupa).
- badanie bezpłatne RTG wykonujemy na podstawie skierowania z placówek, które zawarły umowę z Wojewódzkim Szpitalem Dziecięcym oraz na podstawie skierowania pacjentów objętych opieką szpitala i jego poradni specjalistycznych, a także izby przyjęć.
- badanie płatne RTG wykonujemy na podstawie skierowania z prywatnej praktyki lekarskiej lub skierowania z jednostki, która nie podpisała umow z Wojewódzkim Szpitalem Dziecięcym
Badania USG
- badanie bezpłatne USG wykonujemy na podstawie skierowania z placówek, które zawarły umowę z Wojewódzkim Szpitalem Dziecięcym oraz na podstawie skierowania pacjentów objętych opieką szpitala i jego poradni specjalistycznych, a także izby przyjęć.
- badania płatne USG wykonujemy na podstawie skierowania z prywatnej praktyki lekarskiej oraz z jednostki, która nie podpisała umowy z Wojewódzkim Szpitalem Dziecięcym.
- badanie USG można wykonać bez skierowania (badanie w celu kontynuacji leczenia, profilaktyki – płatne wg cennika).
Badania densytometryczne
- badanie densytometryczne – wykonujemy bezpłatnie na podstawie skierowania (po podpisaniu umów z Wojewódzkim Szpitalem Dziecięcym)
- badania płatne densytometryczne – wykonujemy bez skierowania – (badanie w celu kontynuacji leczenia, profilaktyki – płatne wg cennika)
Badania TK
- wymagane jest skierowanie i wcześniejsza rejestracja
Badania MRI
- wymagane jest skierowanie i wcześniejsza rejestracja
ODBIÓR WYNIKÓW
Odbiór wyników odbywa się osobiście lub przez osobę upoważnioną.
- Wynik badania RTG jest gotowy do odbioru do 5 dni roboczych. W przypadku badań w trybie pilnym wynik można odebrać w ten sam dzień. Nie wydajemy zdjęć bez opisu lekarza radiologa. Wyniki odbierane są z zapisem obrazu na płycie DVD-R.
- Wyniki badań TK oraz MRI odbierane są z opisem badania na płycie DVD-R.
- Wynik badania USG odbierany jest bezpośrednio po badaniu.
- Wynik badań densytometrycznych odbierany jest po ustaleniu terminu odbioru z osobą wykonującą badanie.
INFORMACJE O BADANIACH – PRZYGOTOWANIE PACJENTA expand_more
Tomografia Komputerowa (TK)
Cel badania, wskazania, przeciwskazania
- Tomografia komputerowa jest radiologicznym badaniem diagnostycznym z wykorzystaniem promieniowania jonizującego.
- Umożliwia uzyskanie precyzyjnego i wielowarstwowego obrazu badanego obszaru.
- Badania mogą być wykonywane z podaniem środka kontrastowego. Są to substancje chemiczne wprowadzane do organizmu, powodujące wzrost kontrastowości obrazów uzyskiwanych w czasie badań, co przekłada się na lepsze uwidocznienie badanych struktur ciała i zmian patologicznych. Środek jest podawany najczęściej dożylnie i wydalany przez nerki.
- Badanie jest bezinwazyjne i bezbolesne, jednak z uwagi na konieczność pozostawania przez kilka minut w pozycji nieruchomej u części dzieci może być konieczne wykonanie badania w sedacji – przed badaniem podawane są krótko działające środki usypiające lub uspakajające – wymagany jest dobry ogólny stan zdrowia, badanie anestezjologiczne.
- Ciąża lub jej prawdopodobieństwo wykluczają możliwość przeprowadzenia badania z wykorzystaniem promieniowania jonizującego ,z wyjątkiem stanu zagrożenia życia.
- Względnym przeciwskazaniem do podania kontrastu jest uczulenie na środek kontrastowy, choroby nerek, tarczycy, przyjmowanie niektórych leków przeciwcukrzycowych.
- Bezwzględnym – niewydolność nerek, dlatego przed badaniem z kontrastem należy mieć aktualny wynik GFR (poziom kreatyniny).
Przygotowanie do badań
- Oryginał skierowania należy dostarczyć osobiście / za pośrednictwem osoby trzeciej / listownie, do Rejestracji Zakładu Diagnostyki Obrazowej, gdzie zostanie wyznaczona data i godzina badania. Informacja telefoniczna 52-32-62-184 fax 52-32-62-101, mail:rejestracja.zdo@wsd.org.pl.
- W przypadku badań z kontrastem pacjent powinien być na czczo, minimum 4-5 godzin po spożyciu lekkiego posiłku. Dopuszcza się przyjmowanie do 2 godzin przed badaniem niegazowanych klarownych płynów: woda, słodka herbata, sok jabłkowy. Zalecane jest wypicie do 1000 ml wody niegazowanej wieczorem, przed dniem badania.
- Każdy pacjent dostarcza aktualny wynik poziomu GFR w surowicy krwi (data badania maksymalnie 7 dni przed badaniem TK).
- Leki przyjmowane na stałe należy zażyć zgodnie z zaleceniami.
- UWAGA! Konsultacji z lekarzem rodzinnym lub specjalistą wymagają pacjenci przyjmujący niektóre leki p/cukrzycowe, ze schorzeniami nerek i tarczycy. Pacjent z nadczynnością tarczycy, niewydolnością nerek i przyjmujący leki przeciwcukrzycowe dostarcza pisemną zgodę lekarza na podanie kontrastu, wystawioną maksymalnie 30 dni przed badaniem.
- Pacjent chory na astmę zgłasza się na badanie z przyjmowanymi lekami wziewnymi.
- W dniu badania pacjent zgłasza się z osobą towarzyszącą na 30 minut przed wyznaczoną godziną do Rejestracji Zakładu Diagnostyki Obrazowej (budynek B1, I piętro).
- W dniu badania należy dostarczyć wyniki wykonanych wcześniej badań obrazowych np.TK, RM, RTG,USG oraz karty informacyjne leczenia szpitalnego.
- Inne – zgodnie z zaleceniami lekarza.
Przebieg badania
- Badanie przebiega w pozycji leżącej – pacjent kładzie się na zdalnie sterowanym stole, który wsuwa się do aparatu. W komorze badania znajduje się tylko badany obszar ciała (np. głowa).
- W czasie kilku – kilkunastu minut badania aparat wykonuje serię zdjęć, które przesyłane są do komputera.
- Po badaniu pacjent pozostaje pod obserwacją personelu przynajmniej 30 minut i za zgodą personelu opuszcza Pracownię z osobą towarzyszącą.
- Pacjent znieczulony po zakończeniu badania przewożony jest do sali wybudzeń.
- Przez dobę po badaniu należy dbać o odpowiednie nawodnienie organizmu w celu wydalenia środka kontrastowego.
- Wynik badania można odebrać w Rejestracji Zakładu Diagnostyki Obrazowej osobiście lub przez osobę pisemnie upoważnioną. Wzór upoważnienia dostępny w rejestracji ZDO lub na www.wsd.org.pl/pracownie diagnostyczne.
- Możliwe działania niepożądane wynikające z zastosowania kontrastu: ból głowy, nudności, ból w miejscu podania, łagodne wymioty, zaburzenia smaku, uczucie gorąca, bardzo rzadko mogą wystąpić reakcje alergiczne o różnym natężeniu.
- Możliwe działania niepożądane sedacji: niedrożność dróg oddechowych, bezdech, niedociśnienie, reakcje alergiczne, nudności, wymioty, pobudzenie, nadprodukcja śliny
Badanie Rezonansem Magnetycznym (RM/MRI)
Cel badania, wskazania, przeciwskazania
- W badaniu rezonansem magnetycznym wykorzystuje się nieszkodliwe dla organizmu pole magnetyczne i fale radiowe do uzyskania obrazów ciała. Badanie pozwala na uwidocznienie wszystkich wewnętrznych struktur anatomicznych. Pacjent w czasie badania nie pochłania promieniowania jonizującego.
- Dzięki dokładności uzyskiwanych obrazów, badanie wykorzystywane jest w diagnostyce wielu schorzeń, m.in. w tętniakach naczyń mózgowych, nowotworach, urazach głowy i mózgu, uszkodzeniach rdzenia nerwowego, stwardnienia rozsianego, innych chorobach OUN, chorobach śródpiersia, chorobach wątroby i innych narządów wewnętrznych, chorobach układu kostno-stawowego.
- Badanie MRI jest bezbolesną i nieinwazyjną procedurą, trwającą zwykle 15-90 min zależnie od badanego obszaru. U dzieci, szczególnie małych, żeby umożliwić właściwe przeprowadzenie badanie może być zastosowana sedacja – przed badaniem pacjentowi podawane są środki usypiające lub uspakajające.
- Badania mogą być wykonywane z podaniem środka kontrastującego. Są to substancje chemiczne wprowadzane do organizmu, powodujące wzrost kontrastowości obrazów uzyskiwanych w czasie badań, co przekłada się na lepsze uwidocznienie badanych struktur ciała i zmian patologicznych. Środek jest podawany najczęściej dożylnie, jest rozpuszczalny w wodzie i wydalany przez nerki.
- Przeciwskazaniem do podania środka kontrastującego jest uczulenie na kontrast oraz niektóre schorzenia w których zaburzona jest czynność nerek.
- Niektórzy pacjenci mogą odczuwać dyskomfort w związku z głośną pracą skanera i koniecznością przebywania w małej przestrzeni w pozycji nieruchomej w czasie badania.
- Przeciwskazaniem do wykonania badania są wszczepione elementy metaliczne i niektóre implanty ślimakowe. Względne przeciwwskazania (badanie może być wykonane pod szczególnymi warunkami, po decyzji lekarza w oparciu o dokumentację medyczną) to ciąża w pierwszym trymestrze; stenty, klipsy naczyniowe, stentgrafty, kardiowerter/defibrylator, stymulatory serca, neurostymulatory, stabilizacje ortopedyczne, aparaty ortodontyczne, implanty stomatologiczne.
Przygotowanie do badań
- Na około 7 dni przed badaniem należy wykonać badanie poziomu kreatyniny we krwi. Może być też wymagane badanie wskaźnika GFR z krwi (według zaleceń lekarza).
- Przed badaniem należy poinformować o ewentualnym uczuleniu na środki kontrastujące, a także o chorobach, elementach metalowych w ciele, np. aparatach i implantach ortodontycznych (dokumentacja medyczna), ciąży, tatuażach.
- Przed badaniem nie należy używać kosmetyków, które mogą zawierać w składzie drobiny metalu (niektóre kosmetyki do makijażu, lakiery do włosów, balsamy), metalowe ozdoby, kolczyki, metalowe elementy stroju należy zdjąć przed badaniem.
- Jeżeli badanie będzie przeprowadzane z kontrastem, na około 2 godziny przed badaniem nie należy jeść. Można wypić wodę niegazowaną. Na 24 godziny przed badaniem z kontrastem nie należy spożywać alkoholu.
- Gdy badanie jest wykonywane bez kontrastu nie trzeba być na czczo.
- W przypadku rezonansu miednicy pęcherz powinien być średnio wypełniony (nie należy oddawać moczu bezpośrednio przed badaniem).
- Przed badaniem pacjent przyjmuje stałe leki zgodnie z zaleceniem lekarza.
- Jeżeli badanie będzie przeprowadzane w znieczuleniu/sedacji, przed badaniem przeprowadzany jest wywiad anestezjologiczny.
- Zalecane jest przybyć na badanie 30 minut wcześniej, żeby przygotować pacjenta do procedury.
- Inne – zgodnie z zaleceniami lekarza.
Przebieg badania
- Na czas badania pacjent umieszczany jest w tunelu elektromagnetycznym w pozycji leżącej W czasie wykonywania badania (od kilkunastu do kilkudziesięciu minut) pacjent pozostaje w pozycji nieruchomej. W tym czasie skaner wykonuje zdjęcia badanego obszaru, wydając przy tym charakterystyczny dźwięk podobny do pracy pralki.
- W czasie badania personel medyczny znajduje się w odrębnym pomieszczeniu i ma kontakt z pacjentem poprzez kamerę i mikrofon.
- Po zakończeniu badania w znieczuleniu pacjent przewożony jest do sali wybudzeń.
- Pacjentom, u których zastosowano kontrast zaleca się po badaniu przyjmować dużo płynów, by szybciej wydalić środek.
- Po zakończeniu badania zaleca się pozostanie w placówce przez około 20 minut celem upewnienia się, że nie wystąpiła reakcja alergiczna na zastosowany kontrast czy środek znieczulający.
- Dzieci u których badanie wykonywane jest bez znieczulenia, po zakończeniu badania mogą wrócić do codziennych zajęć, przyjąć stosowane leki, zjeść, napić się.
- Możliwe działania niepożądane wynikające z zastosowania kontrastu: ból głowy, nudności, ból w miejscu podania, łagodne wymioty, zaburzenia smaku, uczucie gorąca, bardzo rzadko mogą wystąpić reakcje alergiczne o różnym natężeniu.
- Możliwe działania niepożądane sedacji: niedrożność dróg oddechowych, bezdech, niedociśnienie, reakcje alergiczne, nudności, wymioty, pobudzenie, nadprodukcja śliny.
Badanie kontrastowe nerek i dróg moczowych (urografia, cystografia)
Cel badania, wskazania, przeciwskazania
- Badanie radiologiczne przeprowadzane w celu oceny anatomii funkcjonowania nerek i dróg moczowych. Wskazaniem są wady wrodzone układu moczowego, trudności w oddawaniu moczu, nieprawidłowości w obrębie układów kielichowo-miedniczkowych, dolegliwości bólowe w podbrzuszu, ból i pieczenie podczas mikcji, złogi w drogach moczowych, urazy okolic narządów moczowych, rozpoznanie wstecznych odpływów pęcherzowo – moczowodowo – nerkowych itp.
- Podczas badania wykorzystuje się kontrast – substancje chemiczne wprowadzane do organizmu, powodujące uwidocznienie zarysów nerek, zakontrastowanie układu kielichowo miedniczkowego , moczowodów , pęcherza moczowego i umożliwia jego ocenę.
- Środek jest podawany dożylnie /urografia/, jest rozpuszczalny w wodzie i wydalany przez nerki. W przypadku cystografii kontrast podawany wlewem kroplowym do pęcherza moczowego- roztwór kontrastu z solą fizjologiczną i wydalany podczas mikcji.
- Przeciwskazaniem do wykonania badania jest uczulenie na środek kontrastujący, schorzenia, w których zaburzona jest czynność nerek, ciąża.
Przygotowanie do badań
- Dzień przed badaniem obowiązuje dieta uboga w węglowodany, bez owoców, warzyw, pokarmów zawierających błonnik, napojów gazowanych.
- Po ostatnim posiłku o godzinie 18.00 przyjąć doustny środek przeczyszczający (np. Bisacodyl, Alax lub inny w dawce odpowiedniej dla pacjenta), a wieczorem zastosować wlew doodbytniczy (np. gotowy do użycia preparat Enema).
- Zaleca się przyjęcie środka przeciw wzdęciom, np. Espumisan lub zamiennika.
- W dniu badania pacjent pozostaje na czczo – bez jedzenia i picia, żucia gumy i palenia papierosów.
- Badanie urograficzne u niemowląt można wykonywać po 5-6 godzinach od ostatniego karmienia, bez dodatkowego przygotowania. Do badania należy zgłosić się z butelką pokarmu
- płynnego (mleko, herbata, woda przegotowana), niemowlę może być również karmione piersią matki.
- Inne – zgodnie z zaleceniami lekarza.
Przebieg badania
- Po wejściu do gabinetu pacjent proszony jest o położenie się na stole diagnostycznym. Nad nim znajduje się aparat rentgenowski, którym początkowo wykonuje się przeglądowe zdjęcie jamy brzusznej.
- Następnie podawany jest dożylnie kontrast, po czym wykonuje się serię zdjęć. Możliwe jest także wykonanie zdjęcia po oddaniu moczu, by zobrazować ewentualne zaleganie moczu w pęcherzu.
- Każde złe samopoczucie podczas badania należy natychmiast zgłosić lekarzowi.
- Badanie trwa od kilkudziesięciu minut do dwóch godzin.
- Po zakończeniu badania zaleca się pozostanie w placówce przez około 20 minut celem upewnienia się, że nie wystąpiła reakcja alergiczna na zastosowany kontrast.
- Po badaniu zaleca się przyjmować dużo płynów, by szybciej wydalić środek kontrastujący.
Badanie kontrastowe przełyku, żołądka, dwunastnicy, pasaż jelit
Cel badania, wskazania, przeciwskazania
- Badanie radiologiczne przeprowadzane w celu oceny anatomii i funkcjonowania przewodu pokarmowego, w diagnostyce chorób jelit, żołądka i przełyku.
- Podczas badania wykorzystuje się kontrast podawany doustnie – substancje chemiczne wprowadzane do organizmu, powodujące zakontrastowanie przewodu pokarmowego i umożliwiające jego ocenę. Środek jest rozpuszczalny w wodzie i wydalany przez nerki.
- Przeciwskazania: ciąża; niedrożność układu pokarmowego , uczulenie na środek kontrastujący; niewydolność nerek.
Przygotowanie do badań
- W dniu poprzedzającym badanie ostatni lekkostrawny posiłek należy zjeść około godziny 17-18.00, w godzinach wieczornych dozwolone jest picie czystych płynów (niegazowana woda mineralna, herbata).
- W dniu badania pacjent pozostaje na czczo – bez jedzenia i picia, żucia gumy i palenia papierosów.
- Inne – zgodnie z zaleceniami lekarza.
Przebieg badania
- Pacjent otrzymuje do wypicia zawiesinę siarczanu baru. W przypadku podejrzenia perforacji przewodu pokarmowego rozpuszczalny w wodzie jodowy środek cieniujący.
- Przed badaniem pacjent zdejmuje odzież, w polu badania nie mogą znaleźć się elementy odzieży, takie jak ozdoby, kolczyki, paski.
- W trakcie wykonywania zdjęć, zgodnie z poleceniami lekarza, pacjent przez chwilę pozostaje nieruchomo, wstrzymując oddech. Czas ekspozycji na promieniowanie rentgenowskie jest krótki – trwa poniżej 1 sekundy.
- Podczas badania wykonuje się kilka zdjęć lub nagrywa badanie w czasie rzeczywistym.
- Po zakończeniu badania zaleca się pozostanie w placówce przez około 20 minut celem upewnienia się, że nie wystąpiła reakcja alergiczna na zastosowany kontrast.
- Po badaniu zaleca się przyjmować dużo płynów, by szybciej wydalić środek kontrastujący.
Badanie kontrastowe jelita grubego (kolografia)
Cel badania, wskazania, przeciwskazania
- Badanie radiologiczne stosowane w diagnostyce zaburzeń czynnościowych, przewlekłych zaparciach, chorobach zapalnych jelita grubego; uchyłkowatości jelita grubego, niedrożności, nowotworów itp.
- Podczas badania wykorzystuje się kontrast podawany doodbytniczo – substancje chemiczne celem zakontrastowania jelita grubego.
- Środek jest rozpuszczalny w wodzie i wydalany przez nerki.
- Przeciwskazania: ciąża, uczulenie na środek kontrastujący; niewydolność nerek.
Przygotowanie do badań
- Dzień przed badaniem ostatni posiłek zaleca się spożyć o godzinie 13.00. Od tej godziny do godzin wieczornych należy przyjmować roztwór Fortrans/X-prep, tak aby pacjent wypił około 3-4 litrów roztworu przeczyszczającego (ilość zależna od wieku pacjenta).
- W dniu badania pacjent pozostaje na czczo – bez jedzenia i picia, żucia gumy i palenia papierosów.
- Inne – zgodnie z zaleceniami lekarza.
Przebieg badania
- Przed badaniem pacjent zdejmuje odzież, w polu badania nie mogą znaleźć się elementy odzieży, takie jak ozdoby, kolczyki, paski.
- Po wykonaniu zdjęcia przeglądowego jamy brzusznej pacjenta celem określenia stanu przygotowania do badania, podawany jest doodbytniczo środek kontrastowy.
- Podczas badania pacjent jest obracany , aby wypełnić kontrastem całe jelito.
- W trakcie wykonywania zdjęć, zgodnie z poleceniami lekarza, pacjent przez chwilę pozostaje nieruchomo, wstrzymując oddech/wydychając powietrze. Czas ekspozycji na promieniowanie rentgenowskie w czasie wykonywania zdjęcia jest krótki – trwa poniżej 1 sekundy.
- Podczas badania wykonuje się kilka zdjęć lub nagrywa badanie w czasie rzeczywistym.
- Po zakończeniu badania zaleca się pozostanie w placówce przez około 20 minut celem upewnienia się, że nie wystąpiła reakcja alergiczna na zastosowany kontrast.
- Po badaniu zaleca się przyjmować dużo płynów, by szybciej wydalić środek kontrastujący.
Zdjęcie RTG kręgosłupa lędźwiowo-krzyżowego, stawów krzyżowo-biodrowych, zdjęcie przeglądowe jamy brzusznej
Cel badania, wskazania, przeciwskazania
- Badanie radiologiczne stosowane w diagnostyce dolegliwości bólowych kręgosłupa lędźwiowego i stawów krzyżowo-biodrowych; zmian zwyrodnieniowych; wad postawy; zmian pourazowych, wad wrodzonych lub przerzutów nowotworowych do kości i in.
- Względnym przeciwskazaniem do wykonania badania jest ciąża.
Przygotowanie do badań
- W dniu poprzedzającym badanie należy spożywać lekkostrawne posiłki (nie spożywać owoców, warzyw, słodyczy, napojów gazowanych).
- Po ostatnim posiłku o godzinie 18.00 przyjąć doustny środek przeczyszczający (np. Bisacodyl, Alax lub inny w dawce odpowiedniej dla pacjenta).
- Zaleca się przyjęcie środka przeciw wzdęciom, np. Espumisan lub zamiennika.
- W dniu badania pacjent pozostaje na czczo – bez jedzenia i picia, żucia gumy i palenia papierosów.
- Inne – zgodnie z zaleceniami lekarza.
Przebieg badania
- Przed badaniem pacjent zdejmuje odzież, w polu badania nie mogą znaleźć się elementy odzieży, takie jak ozdoby, kolczyki, paski.
- W trakcie badania pacjent przyjmuje zaleconą pozycję – może to być pozycja leżąca na stole diagnostycznym lub stojąca – pacjent opiera się plecami o detektor.
- W trakcie wykonywania zdjęć pacjent proszony jest o pozostawanie nieruchomo i wstrzymanie przez chwilę oddechu.
- W zależności od liczby zdjęć, czas badania wynosi od 5 do 15 min.
Zdjęcie kręgosłupa piersiowo-lędźwiowego (skolioza)
Cel badania, wskazania, przeciwskazania
- Badanie radiologiczne stosowane w diagnostyce dolegliwości bólowych kręgosłupa w odcinku piersiowo-lędźwiowym; wad postawy i stopnia ich nasilenia; zmian zapalnych i zmian zwyrodnieniowych w obrębie kręgosłupa.
- Względnym przeciwskazaniem do wykonania badania jest ciąża.
Przygotowanie do badań
- Pacjent zgłasza się do badania po 5-6 godzinach od ostatniego posiłku – bez jedzenia i picia, żucia gumy i palenia papierosów.
- Inne – zgodnie z zaleceniami lekarza.
Przebieg badań
- Przed badaniem pacjent zdejmuje odzież, w polu badania nie mogą znaleźć się elementy odzieży, takie jak ozdoby, kolczyki, paski.
- W trakcie badania pacjent przyjmuje zaleconą pozycję – może to być pozycja leżąca na stole diagnostycznym lub stojąca – pacjent opiera się plecami o detektor.
- W trakcie wykonywania zdjęć pacjent proszony jest o pozostawanie nieruchomo i wstrzymanie przez chwilę oddechu.
- W zależności od liczby zdjęć, czas badania wynosi od 5 do 15 min.
Badanie USG jamy brzusznej
Cel badania, wskazania, przeciwskazania
- Badanie ultrasonograficzne jamy brzusznej wykonywane w celu oceny budowy i wyglądu narządów m.in. wątroby; dróg żółciowych; trzustki; nerek. Pozwala wykryć m.in. zmiany zapalne; guzy; torbiele w obrębie badanych narządów.
- Badanie można bezpiecznie wykonać u każdego pacjenta, jedynym przeciwskazaniem są otwarte rany i infekcje wirusowe lub bakteryjne w miejscu, które jest poddawane badaniu.
Przygotowanie do badań
- W dniu poprzedzającym badanie nie należy spożywać produktów wzdymających (napoje gazowane, słodycze, warzywa, owoce, ciemne pieczywo, kasze).
- Zaleca się przyjęcie środka przeciw wzdęciom, np. Espumisan lub zamiennika.
- W dniu badania pacjent pozostaje na czczo – bez jedzenia i picia, żucia gumy i palenia papierosów.
- 1 godzinę przed badaniem należy wypić niegazowaną wodę mineralną, herbatę w ilości 2-4 szklanek (ilość zależna od pojemności pęcherza moczowego – wieku pacjenta).
- Do badania USG wykonywanego w godzinach popołudniowych pacjent powinien pozostać na czczo przez 5-6 godzin od ostatniego posiłku oraz przyjąć płyny jak wyżej.
- Badanie USG u niemowląt odbywa się tuż przed porą karmienia.
- Inne – zgodnie z zaleceniami lekarza.
Przebieg badania
- Badanie wykonywane jest w pozycji leżącej, badany obszar ciała należy odsłonić.
- Na powierzchnię badaną nakładany jest żel, umożliwiający przenoszenie ultradźwięków, następnie lekarz przykłada do danego obszaru głowicę i porusza nią tak, by w czasie rzeczywistym uzyskać na ekranie urządzenia jak najdokładniejszy obraz badanych narządów.
- Po zakończeniu badania pozostałości żelu należy zetrzeć z powierzchni ciała ligniną.
.
Prezentowana zawartość strony ma charakter informacyjno-edukacyjny. Szczegółowe zalecenia, które otrzyma pacjent zależą od stanu zdrowia, wieku, przyjmowanych leków, historii choroby. W przypadku wątpliwości co do przebiegu badania, sposobu przygotowania, zaleceń, przeciwskazań i działań niepożądanych należy skonsultować się z lekarzem.
Zwiń
DO POBRANIA
- RTG i USG – przygotowanie do badań
- RTG, USG, TK, RM – cennik badań
- Skierowanie do Pracowni Tomografii Komputerowej
- Skierowanie do Pracowni Rezonansu Magnetycznego
- Jednorazowe upoważnienie do odbioru wyników/kopii dokumentacji
NASZ ZESPÓŁ
LEKARZE SPECJALIŚCI
lek. Michał Kopeć
Kierownik Zakładu
specjalista radiolog
dr n. med. Hanna Rozmysłowicz
specjalista radiolog
dr n. med. Iwona Trzcinska
specjalista radiolog
dr n. med. Aleksandra Rudaś
specjalista radiolog
lek. Elżbieta Grzegorzewska
specjalista radiolog
dr n. med. Katarzyna Laskowska
specjalista radiolog
lek. Joanna Ciemnoczołowska
specjalista radiolog
dr n. med. Maciej Karolkiewicz
specjalista radiolog
dr n. med. Małgorzata Burzyńska-Makuch
specjalista radiolog
lek. Anna Żórawska-Gibelli
specjalista radiolog
LEKARZE REZYDENCI
lek. Tomasz Wójcik
lek. Dominika Popa
lek. Aleksander Mansour
lek. Damian Kolano
lek. Julia Tomys-Składowska
lek. Justyna Jargieło
ELEKTRORADIOLODZY
elektroradiolog Beata Ropiak
Kierownik Zespołu Elektroradiologów
elektroradiolog Magdalena Żołądkiewicz
elektroradiolog Robert Kurian
elektroradiolog Małgorzata Faryńska
elektroradiolog Natalia Jaciubek
elektroradiolog Barbara Szafrańska
elektroradiolog Grażyna Wyka
elektroradiolog Maria Spadzińska
elektroradiolog. Ewa Jankowska
mgr elektr. Marta Szczęsna
elektroradiolog Aleksandra Miszałowska
elektroradiolog Tomasz Bylicki
mgr elektr. Małgorzata Buzalska
elektroradiolog Mikołaj Idkowiak
PIELĘGNIARKI
mgr piel. Iwona Felc
Pielęgniarka Koordynująca
specjalista pielęgniarstwa anestezjologicznego i intensywnej opieki
mgr piel. Anna Wróblewska
specjalista pielęgniarstwa rodzinnego
mgr piel. Agnieszka Jankowska
specjalista pielęgniarstwa chirurgicznego
lic. piel. Ewa Makowiecka
specjalista pielęgniarstwa kardiologicznego
mgr piel. Maja Rózycka
specjalista pielęgniarstwa rodzinnego
lic. piel. Renata Białka
specjalista pielęgniarstwa zachowawczego
mgr piel. Marta Woda
specjalista pielęgniarstwa chirurgicznego
Kontakt





lek. Michał Kopeć
Kierownik Zakładu
specjalista radiolog

Elektroradiolog Beata Ropiak
Kierownik Zespołu Elektroradiologów
mgr piel. Iwona Felc
Pielęgniarka Koordynująca
specjalista pielęgniarstwa anestezjologicznego i intensywnej opieki